Ghép gan là phương pháp duy nhất có thể áp dụng để điều trị cho bệnh nhân ung thư gan giai đoạn cuối. Tuy nhiên, để có thể tiến hành ghép gan, bệnh nhân ung thư gan cần phải đáp ứng các tiêu chí nhất định.

Trong bài viết này, Hello Bacsi cung cấp đến bạn những thông tin hữu ích xoay quanh phương pháp ghép gan, những ai đủ khả năng thực hiện phẫu thuật này, nguy cơ cùng những rủi ro mà người ghép gan hay hiến gan có thể đối mặt.
Ghép gan là gì?
Ghép gan là một thủ thuật giúp thay thế một phần hoặc toàn bộ gan của bệnh nhân bị các vấn đề về gan bằng gan của một người khỏe mạnh khác.
Phần gan được ghép có thể lấy từ người cho còn sống hoặc từ gan của người hiến nội tạng đã tử vong.
Những ai có thể điều trị bằng phương pháp ghép gan?
Ghép gan là phương pháp được dùng để điều trị cho các bệnh nhân xơ gan hoặc các bệnh gan mất bù khác. Đây là phương pháp duy nhất có thể áp dụng để điều trị cho bệnh nhân ung thư gan giai đoạn cuối. Tuy nhiên, không phải bệnh nhân nào cũng có thể tiến hành phẫu thuật ghép gan. Các bệnh nhân phải đáp ứng đầy đủ các tiêu chí sau đây mới có đủ tiêu chuẩn để phẫu thuật ghép gan:
- Khả năng sống sót và hồi phục sau phẫu thuật cao
- Nguy cơ xảy ra các biến chứng thấp
- Có khả năng sử dụng các loại thuốc chống thải ghép
- Tuân thủ theo phác đồ điều trị và thực hiện nghiêm túc các yêu cầu của bác sĩ
- Không tái tiếp cận các nguyên nhân gây ra ung thư gan như virus gây viêm gan và rượu bia.
Các bệnh nhân có các yếu tố sau đây không phù hợp để cấy ghép gan:
- Mắc các bệnh nội khoa nghiêm trọng không hồi phục
- Tăng huyết áp phổi nặng (áp lực động mạch phổi lớn hơn 50mmHg)
- Ung thư đã di căn ra ngoài gan
- Nhiễm trùng toàn thân hoặc nhiễm trùng không kiểm soát được
- Lạm dụng các chất như thuốc hoặc rượu
- Đã từng có lịch sử không tuân thủ theo các phác đồ điều trị cũng như yêu cầu của bác sĩ
- Bệnh tâm thần nặng không thể kiểm soát hành vi…
Thủ thuật ghép gan được tiến hành như thế nào?
Ghép gan gồm 4 giai đoạn chính như sau:
1. Đánh giá tình trạng của bệnh nhân
Trong giai đoạn này, bác sĩ sẽ chỉ định bệnh nhân tiến hành làm các xét nghiệm để kiểm tra xem liệu có phù hợp để tiến hành ghép gan hay không. Ngoài đánh giá về tình trạng tiến triển bệnh của bệnh nhân, bác sĩ còn xem xét cả về lối sống, chế độ ăn uống, khả năng hồi phục cũng như nguy cơ tái phát của bệnh. Các xét nghiệm thường được thực hiện là:
- Xét nghiệm máu
- Chụp X-quang
- Kiểm tra về tim, ví dụ như điện tâm đồ (ECG)…
- Kiểm tra về khả năng hô hấp, ví dụ như hô hấp ký…
- Nội soi…
2. Chờ gan thích hợp
Nếu bạn đủ điều kiện để tiến hành ghép gan, tên của bạn sẽ được điền trong vào danh sách những người cần ghép gan. Lúc này, tất cả những gì bạn có thể làm là chờ đợi một người hiến gan tương thích với bạn. Tuy nhiên, người thân ruột thịt thường có tỷ lệ tương thích nội tạng cao hơn so với người khác. Vì vậy đôi lúc một thành viên trong gia đình có thể là người cho tặng gan. Trong trường hợp đó, bạn thường không phải chờ đợi quá lâu. Trung bình thời gian chờ đợi để tìm được nội tạng tương thích thường kéo dài rất lâu, có người phải chờ đợi hàng tháng, thậm chí hàng năm để tìm được gan phù hợp.
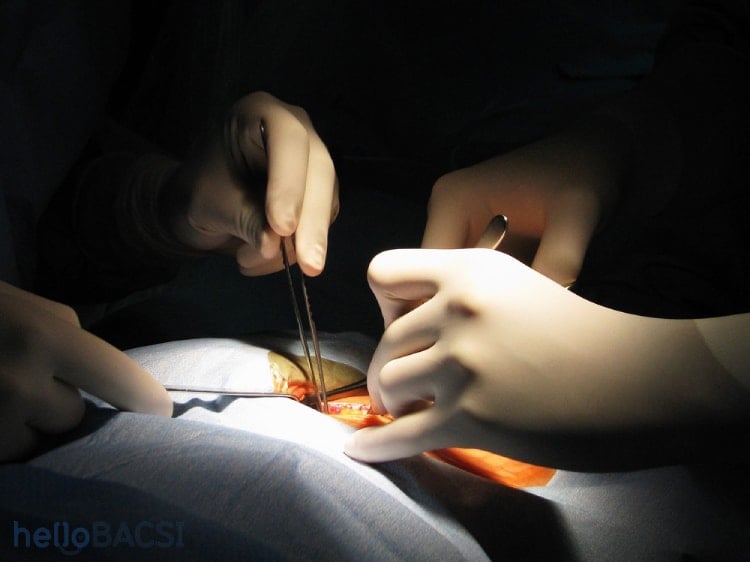
3. Tiến hành phẫu thuật
Khi đã tìm được gan tương thích, bệnh nhân cần đến bệnh viện càng sớm càng tốt. Tại đây, họ sẽ được yêu cầu thực hiện thêm một số xét nghiệm để kiểm tra lại khả năng phẫu thuật. Trong quá trình ghép gan, bác sĩ sẽ thực hiện các thủ thuật như sau:
- Gây mê toàn thân: Quá trình gây mê phải được kiểm tra trước, vì đôi lúc bệnh nhân có thể bị dị ứng với một số thuốc gây mê, từ đó gây ra các vấn đề nghiêm trọng liên quan đến sức khỏe như đau họng, chóng mặt, rét run. Trong một số trường hợp nặng hơn, bệnh nhân có thể tỉnh dậy trong lúc đang phẫu thuật hoặc có thể tử vong vì thuốc gây mê.
- Rạch vết mổ: Các bác sĩ sẽ tiến hành rạch một đường ngang bụng và một đường hướng lên phía ngực.
- Loại bỏ các khối u ở gan và thay thế nó bằng phần gan mới từ người cho.
- Liên kết phần gan mới này với các mạch máu và ống mật của bạn.
- Khâu vết mổ: Sau khi đã liên kết phần gan mới và cũ lại với nhau, các bác sĩ sẽ tiến hành khâu miệng vết thương ở bụng lại.Phương pháp phẫu thuật ghép gan thường kéo dài khoảng 8 giờ, trong một số trường hợp phức tạp thì quá trình phẫu thuật có thể mất nhiều thời gian hơn.
4. Hậu phẫu
Nếu quá trình chuẩn bị và phẫu thuật đã khó khăn cả về mặt thể chất lẫn tinh thần thì quá trình hồi phục sau phẫu thuật lại còn khó khăn và tiềm ẩn nhiều nguy hiểm hơn. Thường quá trình hồi phục sau phẫu thuật mới là giai đoạn dễ xảy ra các biến chứng gây nguy hiểm cho sức khỏe của bệnh nhân, thậm chí còn có thể dẫn đến tử vong.
Lúc này, người bệnh sẽ được chăm sóc trong phòng đặc biệt ICU và được gắn một số các thiết bị hỗ trợ. Bệnh nhân có thể được chuyển sang phòng thường sau khoảng vài ngày và có thể xuất viện sau 2 tuần.
Sau khi ghép gan, các bệnh nhân sẽ phải uống thuốc chống thải ghép suốt đời nhằm chống quá trình thải trừ phần gan được ghép.
Các nguồn hiến/cho gan
1. Từ những bệnh nhân chết não
Hầu hết gan sử dụng để cấy ghép được lấy từ những bệnh nhân chết não. Nguyên nhân gây chết não thường là do đột quỵ hoặc các chấn thương lớn ở đầu gây nên. Tình trạng chấn thương có thể làm ngừng hoàn toàn các chức năng của não nhưng các cơ quan khác bao gồm cả gan vẫn có thể tiếp tục hoạt động bình thường sau đó.
2. Từ những bệnh nhân chết tim
Đối với một số bệnh nhân bị chấn thương não nghiêm trọng và được tiên lượng xấu về khả năng sống, tuy não của họ có thể vẫn còn hoạt động nhưng gia đình lại quyết định rút các hỗ trợ y tế để duy trì sự sống của bệnh nhân, khi đó không được gọi là chết não mà gọi là chết tim. Các bệnh nhân này cũng có thể hiến gan sau khi chết tim, nếu được sự đồng ý của người thân.
3. Từ người cho còn sống
Mặc dù mỗi người chỉ có một lá gan và sẽ chết nếu không có nó, nhưng bạn vẫn có thể hiến một phần gan để ghép cho các bệnh nhân khác. Nếu tương thích, gan có thể phát triển và tái tạo ở cả người cho và người nhận, cung cấp đầy đủ chức năng gan bình thường cho cả hai.
Những biến chứng có thể gặp sau khi ghép gan
1. Đối với người cho gan còn sống
Nhiều người thường cảm thấy quan ngại không biết liệu việc cho đi một phần lá gan có gây nguy hiểm hay không. Theo các thống kê, kết quả ghép gan giữa 2 người trưởng thành trên toàn thế giới là rất tốt và khả quan. Tuy nhiên, cũng như bất kỳ thủ thuật y khoa nào, việc cho gan cũng ẩn chứa nhiều rủi ro nhất định. Một số các rủi ro tiềm tàng có thể ảnh hưởng đến người cho gan, bao gồm:
- Xuất hiện cục máu đông ở chân hoặc phổi
- Nhiễm trùng
- Tăng giữ nước gây phù
- Biến chứng ống mật, có thể gây rò rỉ mật
- Thoát vị.
Ngoài ra, người cho gan cũng có thể gặp thêm một số vấn đề sau đây:
- Tốn kém chi phí
- Ảnh hưởng lớn đến công việc của bạn.
Người cho gan sẽ phải nghỉ ngơi ít nhất từ 8 đến 16 tháng để hồi phục hoàn toàn. Đôi khi, việc cho gan cũng ảnh hưởng lâu dài đến công việc của bạn vì làm giảm đáng kể sức khỏe. Vào năm 2002, người ta ghi nhận một số trường hợp tử vong ở người cho gan. Mặc dù tỷ lệ tử vong ở người cho gan thường rất thấp nhưng bác sĩ cũng cần đánh giá và xem xét kỹ lưỡng tình trạng sức khỏe của những người này trước khi quyết định xem họ có phù hợp để cho gan hay không.
2. Đối với bệnh nhân ung thư được tiến hành phẫu thuật ghép gan
Giống như bất kỳ thủ thuật y khoa nào, phương pháp ghép gan cũng tiềm ẩn nhiều nguy cơ gây biến chứng nghiêm trọng, không chỉ trong lúc phẫu thuật mà còn trong quá trình hậu phẫu. Một số biến chứng có thể gặp ở bệnh nhân ung thư gan là:
Gan được ghép không hoạt động đúng chức năng
Trong một số trường hợp, phần gan mới được ghép không hoạt động tốt hoặc thể hiện không đầy đủ các chức năng. Tình huống này đòi hỏi bác sĩ phải theo dõi hoặc thực hiện thêm các phẫu thuật khác ngay để đảm bảo gan hoạt động được ổn định và đáp ứng được các chức năng cần thiết.
Thải trừ
Đây là một thuật ngữ được dùng để chỉ các rối loạn chức năng trong một số cơ quan nội tạng gây ra bởi hệ miễn dịch của người nhận phản ứng với các cơ quan được cấy ghép. Ở năm đầu tiên sau khi cấy ghép, việc từ chối tế bào cấp tính xảy ra khoảng 25 – 50% trong tổng số các ca ghép gan.
Nhiễm trùng
Người nhận gan có nguy cơ bị nhiễm trùng sâu trong ổ bụng. Thêm vào đó, thuốc chống thải ghép ức chế hệ miễn dịch, vì vậy các bệnh nhân ghép gan có nguy cơ bị nhiễm trùng rất cao. Tuy nhiên nguy cơ nhiễm trùng giảm dần theo thời gian. Không phải tất cả các bệnh nhân đều bị nhiễm trùng nhưng đa số các trường hợp nhiễm trùng đều được điều trị thành công.
Ức chế miễn dịch
Cơ thể con người đã phát triển một loạt các hệ thống “phòng thủ” để chống lại vi khuẩn, virus và các khối u. Hệ thống miễn dịch có thể xác định và tấn công bất cứ thứ gì khác biệt. Các cơ quan cấy ghép được hệ miễn dịch xem là “quân xâm lược” và sẽ tấn công mạnh vào chúng. Chính vì vậy, các bệnh nhân sau cấy ghép gan phải uống một số loại thuốc để làm giảm phản ứng của hệ miễn dịch và giúp bảo vệ các cơ quan cấy ghép khỏi nguy cơ bị loại trừ.
Tác dụng phụ của thuốc chống thải ghép
Sau khi ghép gan, bệnh nhân phải uống thuốc chống thải ghép đến suốt đời để đảm bảo cơ thể không thải trừ phần gan được ghép. Các thuốc chống thải ghép có thể gây ra những tác dụng phụ như:
- Loãng xương
- Đái tháo đường
- Đau đầu
- Tiêu chảy
- Huyết áp cao
- Cholesterol cao…
Huyết khối động mạch gan hoặc đông máu động mạch gan (mạch máu đưa oxy từ tim đến gan)
Trường hợp này gặp ở 2 – 5% ca ghép gan từ người hiến đã tử vong. Nguy cơ có thể tăng gấp đôi ở những ca ghép gan từ người cho còn sống. Các tế bào gan bình thường không bị ảnh hưởng nhiều nếu động mạch gan bị tắc vì nguồn cung cấp máu chính cho các tế bào này là tĩnh mạch cửa. Ngược lại, các ống mật lại thường được cung cấp máu từ động mạch gan, vì vậy huyết khối động mạch gan có thể dẫn đến sẹo và nhiễm trùng ống mật.
Huyết khối tĩnh mạch cửa hoặc đông máu tĩnh mạch cửa
Tĩnh mạch cửa là tĩnh mạch lớn đưa máu từ các cơ quan (ruột, tuyến tụy và lách) đến gan. Biến chứng này cũng có thể gặp ở các ca phẫu thuật ghép gan.
Biến chứng đường mật
Nhìn chung, có 2 vấn đề về đường mật có thể gặp phải trong quá trình phẫu thuật ghép gan là rò rỉ mật hoặc hẹp đường ống dẫn mật. Các biến chứng đường mật ảnh hưởng đến khoảng 15% các ca cấy ghép từ người hiến đã tử vong và khoảng 40% các ca cấy ghép từ người cho còn sống.
Chảy máu
Chảy máu là rủi ro thường gặp ở bất kỳ một phẫu thuật nào. Tình trạng này càng dễ gặp ở phẫu thuật ghép gan vì vết mổ thường rất lớn và quá trình đông máu cần các yếu tố đông máu từ gan tiết ra. Hầu hết các bệnh nhân ghép gan chỉ chảy máu một lượng nhỏ và có thể được bổ sung sau phẫu thuật. Tuy nhiên, ở một số người, máu khó đông và có thể chảy nhiều, gây ra mất máu nghiêm trọng. Nếu không được điều trị kịp thời có thể dẫn đến tử vong.
Ghép gan liệu có an toàn cho bệnh nhân bị ung thư gan không?
Tùy vào mức độ nặng nhẹ mà tỷ lệ mắc phải các biến chứng thường khác nhau. Một số biến chứng rất hay gặp như nhiễm trùng hoặc ức chế miễn dịch. Tuy nhiên, các biến chứng này có thể được khắc phục và chữa trị một cách dễ dàng.
Bên cạnh đó, các biến chứng như thải ghép hoặc gan không hoạt động đúng chức năng thường khá nghiêm trọng và đòi hỏi phải tiến hành các thủ thuật y khoa khác để điều trị. Đôi khi phải tiến hành ghép gan lần 2.
Theo đó, các bệnh nhân ghép gan từ người cho còn sống thường có nguy cơ mắc biến chứng cao hơn các bệnh nhân ghép gan từ người hiến tặng đã tử vong.
Cơ hội ghép gan thành công và an toàn phụ thuộc vào tình trạng cụ thể của từng bệnh nhân. Nhìn chung, khoảng 70% những bệnh nhân ghép gan có thể sống tiếp thêm 5 năm. Những người nhận được gan từ người cho tặng còn sống thường có tỷ lệ sống sót ngắn hạn cao hơn những bệnh nhân nhận được gan từ người hiến đã tử vong.
Phương Quỳnh/HELLO BACSI